Історія Ірини
Усі навколо метушилися. Поки Ірину готували до пологів, у дитини почало зникати серцебиття. Рішення про екстрений кесарський розтин приймали швидко.
Під час операції Іра ловила кожне слово медиків. Зрештою почула, як лікар подякував команді за роботу.
— Мене повезли в палату, а я не розуміла, де моя донька, чому мені її не віддають? — каже вона.
Потім нарешті до Ірини зайшла лікарка і пояснила: дитина не дихала, її інтубували.
Дівчинка народилася передчасно, на 36 тижні 16 січня 2023 року.
Попри велику відстань від дому — 120 км, Ірина, яка живе в Чернівецькій області, планувала народжувати в Івано-Франківську.
— Завжди казала: «Не хочу десь тут, у районі, бо, не дай бог, щось з дитиною. А в області є реанімація, обладнання, лікарі — вони врятують». Напевно, напророчила.
Це була довгоочікувана вагітність. Кожен день як диво, навіть токсикоз не мучив. Злякатися змусив лиш третій скринінг, який робила в Чернівцях. Під час чергового УЗД виявили артеріальну гіпертензію, яка може спровокувати передчасні пологи. Але місцевим лікарям вдалося стабілізувати стан.
Ірина вже готувалася їхати в івано-франківську лікарню на пологи, коли самопочуття погіршилося: дитина всередині ніби принишкла, її рухи майже не відчувалися. Чоловік посадив дружину в машину, і вони рушили до Івано-Франківська. Дорогою мусили повернути в Коломию — до найближчого пологового.
— Я вже не могла терпіти, а попереду ще й комендантська година, — пояснює Ірина. — Лікарі тільки встигли оглянути, як відійшли води. Вони були зеленого кольору. Далі — операція.
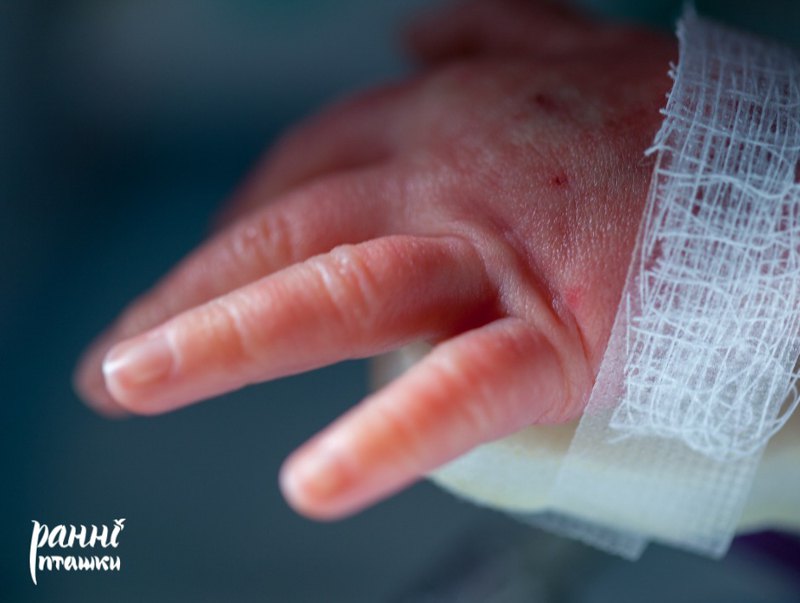
Так маленька Ірина з’явилася на світ. Задихати вона не змогла — лікарі інтубували її, а вже на ранок неонатологічна виїзна бригада транспортувала її до Івано-Франківська. Там немовля протягом десяти днів було в реанімації, а потім ще більш ніж місяць у відділенні постнатального виходжування недоношених дітей.
Поки Ірина залишалася в Коломиї, відходила після операції, її чоловік поїхав в Івано-Франківськ слідом за донькою.
— Він був весь на емоціях, бо це ж наша перша дитина, ми так довго чекали на неї. Залетів у реанімацію до лікаря. Яке в таких ситуаціях перше питання? Звісно, «що треба?». Завідувач відділення тоді сказав: «Усе добре, ваша дитина в руках лікарів, у нас усе є». Він постійно повторював цю заспокійливу фразу: «У нас усе є для лікування вашої дитини». Ми нічого не купували і нічого нікому не платили. Це був шок, — зізнається Ірина. — Бо для нас реанімація — це списки, пакети, аптеки, діставати щось таке дефіцитне, чого ніде нема. Я знала тільки те, що держава фінансує пологи. Але то навіть якось смішно звучало, ми не вірили, що воно справді працює.
До реанімації Ірину пропускали кожні три години на 10–15 хвилин. Усе показували, вчили, як доглядати за дитиною, пояснювали, чого чекати в майбутньому, розповіли про асоціацію батьків передчасно народжених дітей.
— Тільки дуже не вистачало психолога, — зізнається Ірина. — Потім уже я роззнайомилася з іншими дівчатами і ми одна одну підтримували. Але в перші дні, коли ти сам на сам, це просто каламбур емоцій, думок у голові. Ти розумієш, що реанімація не завжди порятунок. Відчуваєш страшенний шок. Як кажуть, вовком вити хотілося. Морально було дуже важко, особливо в першу зустріч з донькою. Мене навіть просили заспокоїтися, перед тим як іти в реанімацію. Кажуть: «Ви ж бачите, що всі датчики пищать, дитина на вас емоційно реагує, це може погіршити її стан». Я мусила себе взяти в руки, але коли повернулася в палату, то дала волю емоціям.
Ірина мала телефони «Ранніх пташок», але ж треба було наважитися подзвонити.
— Якби психологічний супровід був одразу і не треба було самій шукати, то дуже полегшило б прийняття того, що з тобою і твоєю дитиною відбувається, — пояснює вона. — Це дитяча лікарня, я в палаті одна. До мене ніхто навіть не зайде, не спитає. До речі, стосується не тільки психолога. Немає ні лікаря-гінеколога, ні терапевта. Але ж там усі жінки після пологів, кесарських розтинів. Нам пояснили, що це дитяча лікарня, що там відповідають за порятунок життя дитини. Якщо у вас проблема зі здоров'ям — ідіть до своїх лікарів і лікуйтеся. Це один такий важкий момент. Але решта все було добре.
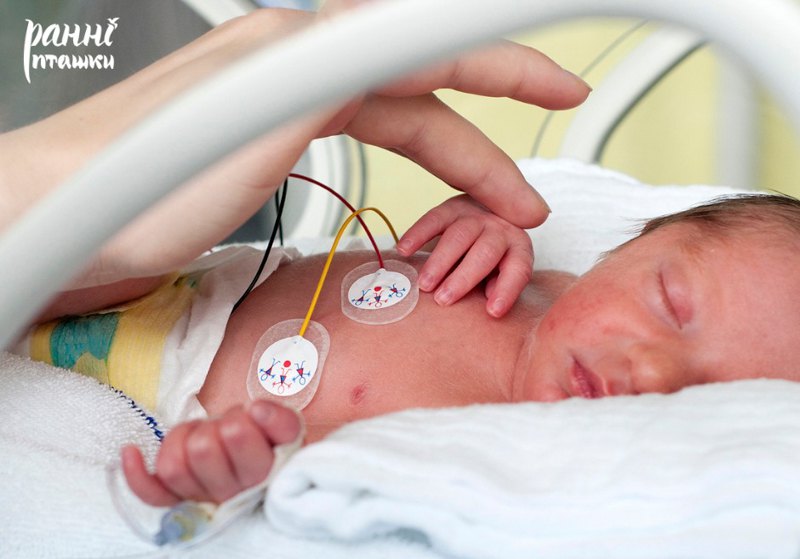
З перших днів у лікарні багато розповідали про метод кенгуру і всіляко сприяли його використанню. Це метод виходжування дитини, коли один з батьків тримає немовля на грудях, аби був контакт шкіра-до-шкіри. Це вважають альтернативою догляду за недоношеними дітьми в кувезах.
— Він нам дуже сподобався. У палаті стояли спеціальні крісла для цього. Тепло, биття мого серця — і дитина заспокоювалася. Той метод нас рятував і дотепер рятує. Мала капризує, щось хоче, навіть не розуміє, що. Тільки варто її притулити до себе — і все, спокій, — каже Ірина.

Так само пригадує велику підтримку грудного вигодовування. Завдяки тим зусиллям досі годує доньку грудьми. Уже після реанімації, на другому етапі виходжування, родина теж нічого не купувала. Внутрішньовенне харчування, зонди, шприци для зондів, памперси — усім цим забезпечувала лікарня. Аналізи, крім на Torch-інфекції, який довелося робити в платній лабораторії, теж були безкоштовні.
— Ми мали хороший досвід, не обминаємо відділення, нам нестрашно туди зайти, приємно зустрітися з лікарями. Бо вони асоціюються з порятунком, — каже Ірина.
Як на папері
Програму медичних гарантій реалізують в Україні третій рік, і батьки немовлят можуть розраховувати на безоплатну допомогу для дитини, зокрема, в рамках пакету послуг «Медична допомога новонародженим у складних неонатальних випадках» (так званий 8-й пакет), до якого входять:
— інтенсивна терапія та надання медичних послуг на всіх етапах лікування;
— дихальна підтримка, внутрішньовенне харчування;
— виходжування за методом кенгуру, зокрема у відділенні інтенсивної терапії;
— цілодобовий лікарський і медсестринський догляд;
— лабораторні й інструментальні дослідження;
— скринінг на рідкісні захворювання;
— оцінювання болю та своєчасне знеболення;
— вакцинація за Національним календарем профілактичних щеплень;
— проведення офтальмологічного й аудіологічного скринінгу;
— лікарські засоби з Нацпереліку (зокрема сурфактант-замісні препарати), медвироби й витратні матеріали, які постачають завдяки централізованим закупівлям МОЗ, іншим програмам центрального й місцевого бюджетів;
— психологічна підтримка батьків тощо.
У 2023 році цей пакет послуг за договором з Національною службою здоров’я України надавали 96 лікарень. За кожен випадок лікування немовляти заклад отримує 135 тис. грн, якщо новонароджений важить до 1500 г, 33 тис. грн — якщо його вага перевищує 1500 г. Максимальний тариф — 162 тис. — під час дії воєнного стану отримують перинатальні центри III рівня. За 11 місяців цього року за цим пакетом НСЗУ вже виплатила медзакладам 1,2 млрд грн.
Хоч на папері послуги мають бути доступними в усіх лікарнях, які підписали відповідні договори з НСЗУ, проте досвід перебування в них і виходжування може різнитися.
На жаль, каже Олександра Балясна, досі лишається велика різниця між рівнем надання медичних послуг у медзакладах по Україні. Десь доступним буде все, передбачене пакетом, включно з психологічною підтримкою в лікарні. А десь і досі на дверях відділення інтенсивної терапії висітиме табличка «Вхід заборонено» і батькам писатимуть довгі списки.

— Це ми бачимо з того, що батьки пишуть в чаті на нашій платформі, зі зворотного зв’язку, з опитувань, які проводимо. Нещодавно, приміром, на своїй сторінці ми опублікували допис з інформацією про Програму медичних гарантій і про те, які послуги батьки передчасно народжених дітей можуть отримати безоплатно. На жаль, деякі батьки повідомили, що їм довелось купувати і антибіотики, і витратні матеріали, і парентеральне харчування. Хтось сплачував навіть за операції або за транспортування, — каже Олександра Балясна. — Ми ставимо перед собою задачу дослідити, як працює Програма медичних гарантій, спираючись саме на досвід батьків. Бо під час війни нам ще більше потрібне розуміння, через що відбувається збій у закладі протягом реалізації пакету медичних послуг — це питання нерозуміння системи, відсутності персоналу чи зловживання? І потрібне не для того, щоб когось покарати чи конфліктувати. А щоб допомогти розібратися, у чому ж проблема. І щоб ця система запрацювала як слід.
Історія Оксани
Андрію вже один рік і дев’ять місяців, а сліди від катетерів, які йому ставили в перші місяці життя, й досі не зійшли. Кожна біленька цяточка нагадує, як саме він з’явився на світ.
Оксана (імена на прохання героїні змінено. — LB.ua) народила двійню на 29 тижні вагітності на початку лютого 2022 року — хлопчика і дівчинку. Він важив 1040 г, вона — 1170 г. Те, що все обернеться саме так, стало для неї несподіванкою. Оксана відчувала розпач і розгубленість. Ось тобі казали, що все добре, аж раптом — «діти у важкому стані, треба рахувати години», а потім — «а що ви хотіли, ви ж народили передчасно».
Вагітність минала легко. Тільки за тиждень до неочікуваних пологів почали підтікати води. Лікарка заспокоювала: то під тиском не витримує сечовий міхур.
— Я довірилася їй. Можливо, якби злякалася, то пішла б до іншого спеціаліста, той призначив би тест, який треба робити в таких випадках, — каже вона. — Але «якби» не існує і машини часу теж.
Коли Оксана через біль у животі приїхала в перинатальний центр, де спостерігали її вагітність, виявилось, що в неї почалися перейми. Пологи спробували зупинити, але вдалося лиш відтягнути їх на кілька годин. Стан новонароджених немовлят оцінили на 5 балів за шкалою Апгар. Обоє мали респіраторний дистрес-синдром, який виникає через незрілість дихальної системи. Щоб допомогти легеням малюків розкритися, ввели сурфактант. Одразу перевели в реанімацію.
На цьому етапі, розповідає Оксана, і вона, і малюки були забезпечені майже всім. Але все ж довелося купувати дорогі ліпіди й аміновен для внутрішньовенного харчування, рушники, памперси.
— Аміновен ми потім купували майже постійно. Рушники, памперси теж, — додає вона. — Цим займався чоловік, а я, якщо відверто, не мала жодного уявлення, чим нас мали б забезпечити. Мені лиш сказали: «Вам повезло, що є сурфактант». Бо малому довелося колоти дві дози.
У самому перинатальному центрі Оксана з дітьми затрималися ненадовго. За три дні в її доньки почалася внутрішньошлункова кровотеча, яку не змогли зупинити. Тож лікарі вирішили перевести немовля в дитячу лікарню. Щоб Оксані не розриватися між двома закладами, сина так само перевезли туди.

У лікарні були суворіші карантинні норми і батьків у реанімацію пускали не так часто й ненадовго: у перші дні — на 10–15 хв., та й то або тільки чоловіка, або тільки Оксану, ніколи удвох. Але вона кожного дня їздила до малих передати зціджене молоко. І від того їй було трохи морально легше — хоча б щось може зробити для доньки і сина. Ще в перинатальному центрі їй радили зберегти лактацію і навчили, як це зробити.
А 24 лютого вони з чоловіком прокинулися від дзвінка.
— Перехрестилися, що це не з реанімації. Бо якщо з реанімації, то нічого доброго не віщує.
Дзвонив брат чоловіка, сказав, що війна. На початку березня Оксані нарешті знайшли ліжко в лікарні. Пустили, мабуть, через те, що почалося повномасштабне вторгнення, каже вона.
У лікарні теж дали список, у якому були аміновен, памперси, серветки. Лікарка запропонувала купити за змогою кращі катетери — іншого виробника, пояснила, що держава ними не забезпечує. І порадила придбати антиклей, аби легше знімати лейкопластир, який теж довелося купувати, як і бинти, шприци, ентеральні зонди. Тож коли Оксана почула про повномасштабне вторгнення, першою була думка: треба все купити про запас. Ціни на зонди й катетери тоді зросли в кілька разів.
Щодня під час обстрілів Оксана йшла в реанімацію, брала одну дитину, іншу брала медсестра — і вони спускалися на мінус перший поверх. Спустилися — піднялися, дітей знову заінтубували.
Чи то через тривале перебування в реанімації, чи то через постійні блукання син Оксани підхопив інфекцію. І родина мусила шукати сильніші антибіотики — ледве знайшла, купувала самотужки.
— Малий ніяк не міг роздихатися, — пояснює Оксана. — Це були критичні дні, бо нічого не допомагало.
А потім він вирішив, що досить мучити маму з татом. Якщо доньку Оксани випустили з реанімації наприкінці березня, то сина тільки за місяць після того.
На другому післяреанімаційному етапі родина купувала для Андрія препарати заліза, щоб підтримувати гемоглобін. Ним спробували замінити переливання крові, яке хлопчик пережив сім разів.
Якщо в Оксани запитати, чого їй глобально не вистачало, то вона відповість одним словом: обізнаності. Від самого початку вона й гадки не мала, із чим може стикнутися.

— Я знала, що двійнята — це ризик передчасного народження, але ж йшлося про 36–38 тижні вагітності, — розповідає вона. — Та й взагалі мені казали: «Не думайте про погане». Але краще було б навпаки, краще більше говорили б, що є передчасні пологи, що вони не така рідкість. Я не мала уявлення про реанімацію і чого від неї чекати, боялася взяти на руки дітей через всі ці проводки. Не знала про «Ранніх пташок», і в перші дні мені про них ніхто не сказав. Тільки вручили pdf-книжку. Можливо, якби таке розповіли ще під час ведення вагітності, то було б легше. Бо всі ми хочемо кращого, але треба бути готовим до гіршого. І нам пощастило, що наша історія завершилася добре. Я не знала про те, чим забезпечує держава в процесі виходжування і лікування. І добре, що за гроші ми не переживали. У нас був запас і це питання не стояло. Проте я знаю, що в багатьох воно було.
Впливи війни
Звісно, неможливо абстрагуватися від контексту — у яких складних умовах працює останні два роки система медичної допомоги передчасно народженим дітям і з якими викликами стикається.
— У деяких регіонах у вагітних жінок погіршав доступ до якісного медичного спостереження, ефективної перинатальної діагностики. Жінка не завжди може вчасно пройти всі необхідні скринінги. Частина родин опинилися у складних соціально-економічних умовах. Вагітні, які були змушені переїхати, на новому місці не знають, до кого звернутися, не відразу шукають лікарів. Через це пізніше стають на облік — на 16–19 тижні. Додайте до цього стрес, ситуацію невизначеності, — каже завідувачка кафедри неонатології Національного університету охорони здоров’я України імені П. Л. Шупика Єлизавета Шунько.

Це не могло не вплинути і на стан самих малюків.
— Під час окупації Харківської області люди фактично протягом року не мали доступу не лише до спеціалізованої, а навіть до первинної медичної допомоги й ліків. Під час і після деокупації ми побачили дуже важкі випадки в новонароджених і такі діагнози, про які мої молоді лікарі чули тільки з лекцій, — розповідає заступниця голови НСЗУ Ірина Кондратова, яка донедавна керувала Харківським регіональним перинатальним центром. — Були деякі інфекційні ускладнення, з якими вони не стикалися протягом 12 років роботи. «Діти війни» — ми так їх називали. Бо неможливо заперечити вплив війни на здоров’я жінки, яка вагітніє, виношує вагітність, і, безумовно, на надання медичної допомоги. У Харківській області майже 100% вагітних, які доїжджали до нас з деокупованої території, мали дефіцитну анемію через відсутність нормального харчування. Зросла кількість жінок, які не перебували на обліку під час вагітності, відповідно збільшилася частота загострень хронічної патології та акушерських ускладнень.
Попри це, за її словами, сплеск передчасних пологів, про який час від часу говорять, не відбувся. Маємо 6,5% передчасно народжених дітей від загальної кількості новонароджених. Це звичний для України рівень, як і відсоток складних випадків, коли дитина народжується вагою до 1500 г. Таких малюків у межах 1%, і це теж сталий показник. У деяких областях 2022 року й на початку 2023-го число передчасно народжених дійсно зросло, але насамперед за рахунок того, що вагітні з групи ризику виїжджали з небезпечних регіонів. Водночас кількість пологів загалом в Україні скоротилася на третину порівняно з 2021 роком.
Повномасштабна війна позначилась і на самих медичних закладах. Деякі з них постраждали від обстрілів, як, приміром, Чернігівський пологовий будинок, який єдиний в області спеціалізується на веденні передчасних пологів. Через авіаудар пошкодило Житомирський обласний перинатальний центр, росіяни зруйнували обласний перинатальний центр у Краматорську. Уже не один обстріл пережили Херсонська обласна дитяча лікарня, перинатальний центр. Ушкодження мали обласна дитяча лікарня в Миколаєві, Сумах.

Зараз спостерігаємо дисбаланс у системі через внутрішню і зовнішню міграцію. З одних областей чимало сімей виїхали, натомість заклади Львівської, Івано-Франківської, Чернівецької, Закарпатської областей приймають більшу кількість вагітних. Тобто якісь заклади перевантажені, а інші, навпаки, стикаються з відчутним відтоком вагітних.
Так само виїхав середній і молодший медичний персонал. Приміром, в одному прифронтовому закладі, розповідає Олександра Балясна, із 46 людей у штаті залишилося 16. Утім система встояла і продовжує працювати.
Питання і перші відповіді
Тим часом Національна служба здоров’я шукає свої відповіді на питання, як покращити перинатальну й неонатальну допомогу — тривають моніторингові візити НСЗУ до перинатальних центрів і пологових будинків.
Рішення розпочати моніторинг у листопаді 2023-го приймали після аналізу даних Електронної системи охорони здоров’я, який показав одразу кілька тривожних тенденцій. Зокрема, стрімко знизилася народжуваність і зросла захворюваність новонароджених. Ще один негативний тренд останніх трьох років — колосально побільшав відсоток кесаревих розтинів і акушерських кровотеч у невеликих пологових будинках і відділеннях.
— Виникло питання, чому є заклад, у якому протягом шести місяців цього року відбулося лише 50 пологів, а відсоток кесаревих розтинів — 57%? Уявіть, кожну другу жінку оперують. Або є заклади, де менш ніж 150 пологів за пів року (таких загалом 145 у країні), і там ця цифра 40%. Це неприпустимо, — каже Ірина Кондратова.
З тої ж Електронної системи охорони здоров’я видно, що є тенденція до зростання смертності новонароджених. У нас збільшується кількість немовлят, які помирають у першу добу або в перші 7 діб життя. Мова йде про ранню неонатальну смертність, і це той показник, про який звітує будь-яка європейська країна перед Європейською радою, бо це важливий критерій якості надання акушерської та неонатальної допомоги.
І якщо в середньому по Україні він не змінюється критично, а тримається в межах 3–3,2‰ (відношення кількості смертей на тисячу народжених. — LB.ua), а за результатами півріччя цього року — 2,9‰, то в окремих областях геть інша картина. Приміром, у Кіровоградській він становить 6,18‰, Дніпропетровській — 3,64‰, Донецькій — 4,6‰, Чернівецькій — 4,03‰ Тернопільській — 3,7‰, а у Львівській — 3,6‰. Така сама ситуація з малюковою смертністю. Вона не зростає стрімко на рівні держави і за пів року становила 7,44‰, але та сама Кіровоградська область має 12,3‰, Закарпатська — 10,8‰, Дніпропетровська — 10,04‰, Черкаська — 8,2‰.
— З одного боку, є ці цифри, а з іншого — великий запит на справедливість від пацієнтської та професійної спільнот. Я це чую майже кожного тижня: «Скажи, будь ласка, чому ми працюємо так, як треба, за правилами, а отримаємо ті самі гроші, що й заклади, які так не роблять». Тобто почати цю розмову причини були, — пояснює Ірина Кондратова.

За останній місяць вона з командою побувала в 9 медичних закладах. Моніторингові візити ще тривають, але певні загальні висновки озвучити вже можна.
Проблема №1
— На перше місце я поставила б управлінську проблему, — каже Ірина Кондратова. — Коли ми готували реформу первинної ланки, то кілька років витратили на те, щоб навчити саме керівників. І тепер бачимо, що найактивніші, сучасні, потужні саме ті менеджери первинки, яких тоді навчили. На жаль, це не дійшло до керівників спеціалізованої допомоги.
Зараз пологовими будинками й перинатальними центрами керують виключно лікарі-акушери-гінекологи. Але, по-перше, хороший лікар не дорівнює хорошому менеджеру, каже вона. А по-друге, акушерські заклади, які повинні, за умовами договору з НСЗУ, надавати всі послуги з неонатальної допомоги, не мають серед клінічних заступників керівника заступника, який відповідав би за неонатологію, і не розуміють сучасних підходів до неонатального менеджменту.
— Я приходжу в заклад і кажу: ми хочемо побачити маршрут неонатального пацієнта. І там не розуміють, чому спочатку йду в приймальне відділення, а не в пологове. Але ж якщо ти знаєшся на неонатальному менеджменті, то приймаєш дитину саме в акушерському приймальному відділенні. Бо саме там почнеться надання допомоги в разі передчасних пологів, акушерських ускладнень. Тому що ми хочемо, щоб дитину транспортували в утробі матері до пологового будинку і щоб дитина почала отримувати допомогу ще внутрішньоутробно, як це прописано в усіх міжнародних і національних стандартах. І цього я не побачила в жодному закладі, в якому побувала, зокрема, в закладах II і III рівня, які мають цей 8-й пакет, — розповідає Ірина Кондратова.
Переважно управлінськими помилками вона пояснює і те, що батьки все ще можуть отримувати від лікарів списки ліків і витратних матеріалів, якими мала б забезпечувати лікарня. Принаймні якщо йдеться про заклади III рівня в умовно безпечних регіонах. Нагадаємо, що й у 2022-му, й у 2023 році вони мали найвищий тариф за пролікований «Складний неонатальний випадок» (надання допомоги дитині з масою при народженні < 1500 г) — 162 тис. грн.
— Увесь мій минулий досвід дозволяє безапеляційно сказати. Коли ви чуєте від керівника закладу, який надає перинатальну допомогу ІІІ рівня, що йому чогось бракує, то це свідчить про одне: він не розуміє маршрутів своїх пацієнтів, собівартості послуги й точки беззбитковості для свого закладу. Приміром, я як керівник знала, що аби наш заклад був фінансово спроможним, ми повинні мати на обліку 500 вагітних, прийняти щонайменше 2800 пологів на рік і виходити 80 дітей вагою до 1500 г, прооперувати 2500 жінок з гінекологічною патологією. Це якщо говорити про довоєнні цифри, — каже Ірина Кондратова. — Так, кількість пологів зменшилася, але це шалене скорочення не сталося 24 лютого 2022 року. Цей тренд спостерігають з 2012–2013-го, коли народжуваність перевищувала 500 тис. на рік. Так уже ніколи не буде. І в найближчі роки не буде цифр 2021 року, коли народилося трохи більше ніж 270 тис. дітей. Але повірте, керівник, який бачить цю динаміку, мав би знати, куди йому потрібно рухатися. І якщо в закладі є жіноча консультація, де спостерігають вагітних, пологове відділення, відділення патології вагітності, блок оперативної гінекології та весь блок неонатальних послуг, то можна перерозподілити кошти так, щоб закрити всі потреби. І коли керівник жаліється, що грошей мало, то він просто не розуміє, як це менеджерити, не бачить цілої картинки, не займає проактивної позиції в маршрутизації пацієнтів, не контролює операційних процесів, не знається на стратегічних закупівлях ліків і витратних матеріалів. Окрім того, останні два роки ми маємо дуже багато гуманітарної допомоги й шалені фандрейзингові можливості залучити кошти.
Справді не вистачати грошей може тоді, коли в закладі критично поменшало пологів. Зараз є області, де кількість пологів скоротилася на половину, а мережа пологових відділень збереглася на рівні 2021 року, хоч навіть тоді вона була завелика. І важливо зробити так, щоб жінки з групи ризику потрапляли й отримували допомогу не в цих маленьких (за об’ємами й навичками персоналу) закладах, а в тих, які мають досвід і можливості.
— Це відповідає міжнародній практиці, яка передбачає концентрацію послуг для вагітних і породіль з групи високого перинатального ризику та передчасно народжених дітей, навченого персоналу, впровадження сучасних перинатальних і неонатальних практик задля безпеки жінки та її дитини, — пояснює Ірина Кондратова.
Трапляються й інші випадки. Під час моніторингу НСЗУ, приміром, відслідковує наявність у закладах сурфактанту і препаратів для парентерального харчування, без яких неможливе виходжування недоношених дітей. Лише в одному закладі з тих, які вже встигли відвідати, не було препаратів для парентерального харчування.
— На запитання, а чому, мені відповіли: завідувачка відділення сказала, що нам це не потрібно, бо ми цього не застосовуємо. Керівник мав би вивчити наші неонатальні протоколи, щоб розуміти: такої відповіді просто не може існувати, — каже Ірина Кондратова. — Або в іншому закладі мені пояснювали, чому вони не закуповують дрібних витратних матеріалів. Старша медична сестра каже: «Так це ж їх списувати доведеться». Такого, безумовно, не може бути. І це відповідальність управлінської команди закладу, яка має всі важелі впливу, аби конкретна людина змінила поведінку. Так само керівник мав би стати біля аптеки й подивитися, що лікарі замовляють мамам. Здебільшого йдеться про ліки, які не мають доказової ефективності й узагалі не слід призначати новонародженим.

Проблема №2
Друга велика проблема — нестача кадрів. Ситуація краще виглядає в Києві, але що далі від столиці, то вона гірша. І за кілька років, за словами Ірини Кондратової, буде ще критичнішою.
Зараз здобути сертифікат педіатра-неонатолога довше, оскільки стати неонатологом можна тільки після інтернатури з педіатрії.
— А з досвіду скажу, що людина, яка вже має інтернатуру з педіатрії і працевлаштувалася, навряд чи піде на спеціалізацію «Неонатологія». Бо це важча робота, менш мотиваційно й матеріально цікава. Це тренд, який прослідковували і до війни, проте так критично він не виглядав. А вже зараз бачимо, що, приміром, є маленькі пологові будинки або пологові відділення центральних районних лікарень, де немає цілодобового поста лікаря-неонатолога, тому що фізично немає цих людей, — пояснює вона.
Щодо перинатальних центрів III рівня, які мають надавати допомогу в найскладніших випадках, то їм не вистачає неонатальних медсестер для реанімаційних відділень. Ця тенденція теж погіршилася з початком повномасштабного вторгнення, і прогнозовано дефіцит зростатиме. Водночас просідає не тільки кількість, але і якість кадрів. Навчання спеціалістів під час війни не виглядає, як до війни. А є такі тренінги, які в закладі мають проходити кожні 30 діб. І прогалини в 6 місяців не можна допускати, хоча це також сталося, як показав моніторинг.
Загалом управлінські й кадрові проблеми не впали на голову в останні роки, тож логічне питання, чому зараз це вилилося в погіршення показників. Ірина Кондратова пояснює:
— З одного боку, реформа задекларувала принцип «гроші ходять за пацієнтом». З іншого — кількість пологів зменшується критично, відповідно фінансування знижується. І війна, і гонитва за грошима фактично надломили систему регіоналізації перинатальної допомоги, — пояснює Ірина Кондратова. Це відзеркалилось у нерівності й нерівномірності надання послуг.
Для розуміння, про що йдеться. В Україні багато років створювали трирівневу систему регіоналізації перинатальної допомоги. Відповідно до неї, у кожному місті-мільйоннику мав з’явитися потужний перинатальний центр найвищого, III рівня. Це особливий пологовий заклад, який максимально концентрує медичні послуги для вагітних, роділь і породіль групи високо перинатального ризику з важкою екстрагенітальною та акушерською патологією, ризиком передчасних пологів у терміні до 34 тижнів, вродженими вадами розвитку в плодів, які діагностували внутрішньоутробно. На момент повномасштабного вторгнення таких центрів було 16.
— Надання допомоги вагітній, роділлі й породіллі з групи високого ризику — це про величезну навчену команду акушерів-гінекологів, акушерських анестезіологів, дитячих анестезіологів, неонатологів і неонатальних медичних сестер, тренінги, дослідження, стажування й досвід. Тільки коли є все в комплексі, можна очікувати зменшення ранньої неонатальної та малюкової смертності й низькі відсотки ускладнень. Але фактично вагітні, які мали б за показами бути в закладах III рівня, не завжди до них потрапляють, — визнає Ірина Кондратова. — І тут ми маємо комунікувати і з пацієнтками також: якщо у вагітної є будь-які хронічні захворювання, акушерська патологія, ризик передчасних пологів, то кожна родина повинна розуміти, що слід обрати не найближчий пологовий будинок, не пологову залу, де є телевізор, навіть не лікаря, якого хвалять. Бо, на жаль, наші пацієнти часто по-різному розуміють, що таке хороший лікар. Саме в цих випадках кожна вагітна має потрапити до перинатального центру ІІІ рівня, навіть якщо акушер-гінеколог, який її спостерігає, про це не каже. Для цього не потрібно направлення, ані паперового, ані електронного, жінка може звернутися до закладу самостійно.
З порушенням регіоналізації перинатальної допомоги пов’язана й інша проблема. Лікарні, які мають пакети «Пологи» і «Складний неонатальний випадок», надають пологову допомогу, стабілізують стан передчасно народжених і/або хворих дітей, нетривалий час лікують, а потім переводять їх до дитячих лікарень уже для тривалого виходжування. У межах 8-го пакету («Складний неонатальний випадок») так відбувалося в 6,2% випадків. У декількох акушерських закладах 100% дітей, які вижили до 7 дня, перевели до дитячих лікарень, хоч самі заклади мали надавати повний обсяг послуг на всіх етапах виходжування. Це дозволяє отримувати подвійну оплату за одного маленького пацієнта. Тариф однаковий, а внесок кожного закладу в лікування й виходжування може дуже відрізнятися. За попередніми розрахунками НСЗУ, приблизно 20% випадків підлягають моніторингу, щоб з’ясувати підстави для таких переведень.

3вісно, для цього можуть бути об’єктивні причини. Приміром, так історично склалося, що дитяча хірургія не входить у мережу перинатальних центрів, вона виокремлена і розташована насамперед в обласних або міських дитячих лікарнях. Пологові будинки й перинатальні центри після дообстеження та лікування можуть переводити малюків для спеціалізованої хірургічної допомоги. Але випадків, коли немовлята потребують такої допомоги, не так багато і є можливість їх відстежувати в межах Електронної системи охорони здоров’я.
Більшість же переведень, як пояснює Ірина Кондратова, відбувається з пологових будинків ІІ рівня, які мають 8-й пакет, але не мають сучасних технологій неонатального менеджменту й відповідно навченого персоналу, щоб тривалий час виходжувати дітей з екстремально низькою масою тіла при народженні. Саме тому вони намагаються перевести їх у перший тиждень життя, а дехто навіть у першу добу до дитячої лікарні або перинатального центру. Хоча є і приклад Київського обласного перинатального центру ІІІ рівня, який за аналізований період перевів до інших закладів 85% дітей вагою до 1500 г. Проте для закладів третього рівня це все ж виняток.
— Коли три роки тому ми розробляли пакет медичних послуг щодо допомоги у складних неонатальних випадках, то ідея була така: є пізні недоношені діти, які мають вагу 2 кг, трошечки менше або трошечки більше. Якщо в закладі все добре налагоджено, то вони потребують виходжування протягом 10–12 днів. Тож ми подумали: дамо можливість великим пологовим будинкам, у яких, згідно з регіоналізацією перинатальної допомоги, мають народжуватися немовлята на 34 тижні і більше, виходжувати їх і отримувати за них гроші. І це виглядало логічно, бо навіщо перевантажувати перинатальні центри ІІІ рівня. Але не так сталося, як гадалося. Є заклади, не всі, йдеться про 15–20%, які залишають у себе вагітних у терміні до 34 тижнів, хоча не мають на це право, — пояснює Ірина Кондратова.
Маршрут вагітної пацієнтки мали б відстежувати департаменти охорони здоров’я, оскільки це їхня зона відповідальності, але тут стався збій. Зараз задача НСЗУ повернути все на свої місця, як передбачають нормативно-правові документи. У майбутньому кожен такий випадок будуть відслідковувати автоматично в системі, якщо необхідно — з подальшим моніторинговим візитом.
Зміни торкнуться і тарифної політики. Вона має стати більш диференційованою і більш справедливою, аби краще відображати, як справді надають неонатальні послуги з виходжування немовлят. Зокрема, в НСЗУ планують відмовитися від нинішньої деталізації ваги (тобто до 1500 г і від 1500 г), від якої залежить тариф. Хочуть дужче деталізувати. Водночас гранична межа тарифу теж зросте, найвищим він буде для випадків виходжування дітей менш ніж 700 г, особливо якщо дитина потребує хірургічної або кардіохірургічної допомоги.
— Але цю вагу ми будемо системно контролювати. Бо тут теж бачимо зловживання на рівні лікарів, які свідомо занижують її, — каже Ірина Кондратова. — Також плануємо запровадити австралійську систему DRG — класифікатор діагнозів і медичних інтервенцій, який передбачає декілька рівнів складності випадку. Лікарі в електронній системі кодують те, що вони зробили, — діагноз, обстеження, втручання. У системі цей випадок потраплятиме в один з критеріїв складності. Для нескладних і нетривалих неонатальних випадків можливо застосовувати понижувальний коефіцієнт. І якщо перинатальний центр після стабілізації та обстеження обґрунтовано переводить дитину в дитячу хірургію, де її оперують, лікують і тривалий час виходжують, то кожен заклад отримає оплату відповідно до складності своєї частини. Це також повертає нас у площину справедливості, бо ресурси, які витратить дитяча хірургічна клініка, значно більші. Проте ми розуміємо, що лише змінами фінансування неможливо вплинути на всю систему й швидко змінити поведінку тих, хто надає послуги.
Для цього потрібен і запит пацієнтів, каже вона, які теж мали б міняти поведінку.
— Скажімо, намагання віддячити — це ж не тільки питання до лікарів, але й до суспільства. Зараз уже з’явився пул молодих батьків, які обізнані в реформі, які розуміють принцип «гроші ходять за пацієнтом» й обґрунтовано бажають отримати послуги, які гарантує держава безоплатно. Але хотілося б, щоб їх кількість збільшувалася. Щоб пацієнти цікавилися своїми правами, знали, де подивитися статистичні й рейтингові показники закладу, залишки ліків і витратних матеріалів, фінансування та його джерела, розуміли, що може не спрацювати і що робити, щоб це виправити. Бо сама себе система штовхати не буде.















