
Якщо антитіла до SARS-COV-2 можуть зникати вже за кілька місяців після хвороби, то чи означає це, що стійкий імунітет до цього вірусу в людини не формується?
Для мене це абсолютно несподіваний і незрозумілий феномен світового масштабу: з якого дива антитіла в центрі уваги, якщо йдеться про вірусне захворювання?
SARS-COV-2 - це внутрішньоклітинна інфекція. Вірус сидить у наших клітинах, усередині, антитіла дістати його там ніяк не можуть. Антитіла грають мінімальну роль, коли йдеться про противірусний імунітет. Вони можуть бути, їх може не бути, вони можуть зникати, з’являтися - це ні про що не говорить.
Проти внутрішньоклітинної інфекції працює клітинний імунітет, а не гуморальний. Противірусний імунітет забезпечують Т-лімфоцити, так звані Т-кілери. Вони можуть розпізнати інфіковану клітину й убити її разом із вірусом. Антитіло зробити цього не може.
І є абсолютно однозначні дані: у всіх, хто перехворів на коронавірус, є специфічні Т-лімфоцити. І вони залишаються після хвороби на тривалий час. Також відомо, що їх виробляється мало в тих людей, які хворіють тяжко.
Антитіла – це побічний ефект розвитку імунітету. Тобто дуже опосередкований показник того, що наша імунна система зреагувала на, повторюю, внутрішньоклітинну інфекцію.
Поки в того, хто перехворів, залишаються специфічні Т-лімфоцити, він не може занедужати повторно?
Швидше за все, так. Повторні зараження можливі, але це велика рідкість. Я, разом з імунологами, схильний пояснювати повторні зараження, які ми нібито бачимо, неточністю діагностики, тобто хибно-позитивними результатами. Навіть у найкращій лабораторії є частина помилкових результатів - особливо коли лабораторія робить тисячу тестів щодня.Також є мізерна кількість хворих, у яких через певні обставини не сформувався імунітет. Вони можуть повторно захворіти під час однієї епідемії. Але це рідкісні явища.
Але якщо є антитіла, то значить, людина вже стикалася з вірусом і, відповідно, має Т-лімфоцити, специфічні для цього вірусу?
Так. Але Т-лімфоцити виробляються майже у 100% хворих, що мали підтверджений діагноз, а антитіла – ні.

Можливо, пошук антитіл має діагностичне значення?
Наявність антитіл не підтверджує і не спростовує діагнозу. У інфікованої людини їх може не бути. Хіба що епідеміологам може бути цікава наявність антитіл.
Для України абсолютно безглуздо витрачати кошти на ІФА-тестування в ситуації, коли в нас є інша нагальна проблема: нам не вистачає потужностей, щоб робити потрібну кількість ПЛР-тестів.
Ви сказали, що в декого виробляється менше Т-лімфоцитів, і саме ці люди тяжче хворіють. Зрозуміло, чому в декого їх менше?
Швидше за все, це стартова ситуація. У людини похилого віку вже менше виробляється лімфоцитів, менше можливостей для перебудови їхніх рецепторів, щоб специфічно реагувати саме на певну нову інфекцію.
Натомість у людей похилого віку виробляється більше неспецифічних факторів, таких, наприклад, як нейтрофільні гранулоцити. Вони активуються, хоча мінімально пов’язані з противірусним імунітетом. Коли цей нейтрофіл працює в легенях, він убиває всі клітини - інфіковані, неінфіковані, йому все одно. Він прийшов, щоб повбивати всіх. І зрозуміло, що така війна, такий неспецифічний відгук для організму більше шкідливий, ніж корисний.
Для людей похилого віку, а також для людей з серцево-судинними захворюваннями, цукровим діабетом, ожирінням, така ситуація вихідна. Чітко встановлено, що важкий перебіг ковіду пов’язаний з лімфопенією, коли лімфоцитів мало і, відповідно, специфічних Т-лімфоцитів до антигенів коронавірусу виробляється також мало. А неспецифічні механізми, навпаки, гіперактивуються.
Якщо лімфопенія - це основна причина важкого перебігу ковіду, то, можливо, це ключ до розробки ліків?
Принаймні ефективність вакцини точно має бути підтверджена наявністю специфічних Т-лімфоцитів.
Якщо специфічні Т-лімфоцити виробляються майже в усіх, це означає, що все ж таки можна говорити про формування колективного імунітету?
Так, звичайно. Коли він буде - залежить від темпів поширення інфекції. Але я все ж таки покладався б на вакцину, а не на формування колективного імунітету. Колективний імунітет - це довго і ненадійно. Країни, які спробували піти цим шляхом, нічого доброго не побачили.
Ви про Швецію?
У шведів невдалий експеримент, отримали величезну смертність, а колективного імунітету немає.
Вакцина буде?
Вакцина буде.
Є три основні стратегії, які взяті сьогодні в розробку створення вакцини: або в ній мають бути білки вірусу, або РНК, що кодує білки вірусу, або ДНК, що кодує РНК, що кодує білки вірусу. Яка стратегія переможе, дізнаємося згодом.
На яку з них ви поставили б?
На ДНК-вакцину. Вона природно відтворює інфікування. Тобто ДНК потрапляє в наші клітини так, ніби її туди запхав вірус.
Звучить трохи страшно.
Це відбувається щодня. Ви сьогодні інфікувалися якимось вірусом, я інфікувався. І якась чужорідна генетична інформація потрапила в наші клітини. ДНК-вакцина буде працювати саме на активацію Т-лімфоцитів.
Що ще зараз потрібно робити і що у світі робиться найбільш активно - це розробляти нові методи лікування гострого респіраторного дистрес-синдрому. Це не лікування власне коронавірусної інфекції, це лікування найбільш небезпечного наслідку респіраторних інфекцій, від якого всі й помирають.
Якщо ми навчимося ефективно лікувати цей синдром або запобігати його розвитку, ми вирішимо проблему смертності. З уст керівників МОЗу, до речі, цей синдром жодного разу не пролунав.
У світі пошуки рішення почалися моментально - ще в січні, в лютому. Ніхто навіть не оголошував ніяких конкурсів, одразу дали фінансування - і почалася робота. Шукають нові методи, перевіряють ефективність різноманітних препаратів.

У нас фінансування довго не було. Ми розробили модель синдрому, попросили грошей у добродіїв через телебачення, зв'язувалися із міжнародним альянсом із вивчення ролі нейтрофільних позаклітинних пасток при COVID-19. Грошей більше не стало, тому ми подалися на грант Національного фонду досліджень України, виграли його - можливо, протягом місяця отримаємо кошти. І почнуться наші досліди – гострий респіраторного дистрес-синдром буде відтворюватися у старих гіпертензивних щурів (група ризику) із застосуванням гіпервентиляції та препарату (poly I:C), що працює, як вірус. Далі будуть вивчатися нейтрофільні позаклітинні пастки, фактор, що індукується гіпоксією та нервові механізми розвитку цього смертельного синдрому.
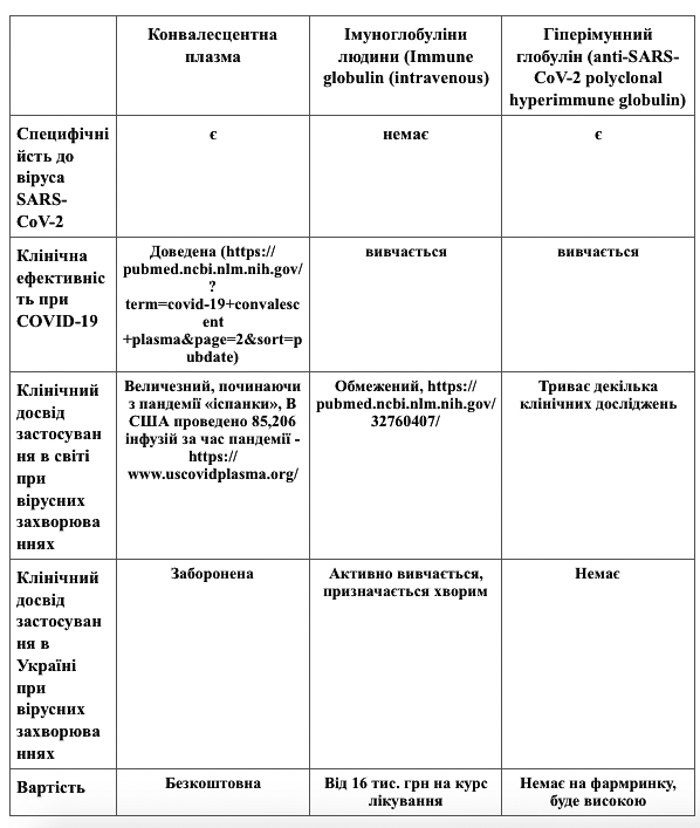
І ще одне, про що я волаю вже пів року, - це використання конвалесцентної плазми (плазми крові від тих людей, які одужали). Метод, дозволений у Європі, США і навіть у Росії, ефективність якого при ковіді є доведеною. Переливання конвалесцентної плазми знижує смертність на 57% - це останній метааналіз, проведений у клініці Мейо, найкращій клініці у світі.
Але в Україні переливання реконвалесцентної плазми не дозволено. Це при тому, що цей метод не потребує додаткових витрат. Плазма тих, хто перехворів, може бути перелита хворим у тяжкому стані після стандартної перевірки в Центрі крові.
У МОЗі ви з кимось про це говорили?
Ні, вони зі мною не спілкуються. Але я звертався до них з офіційними листами. Ми створили робочу групу, наше ГО “Українська вища медична школа” підготувало всі документи, накази разом із Центром громадського здоров’я. Мали зустріч із Михайлом Радуцьким, він в усьому погодився: «Правильно, так, давайте». І на цьому все закінчилося.
Чому? Є якісь причини?
Я не почув ніяких аргументів. Хіба що може бути якась корупційна складова. Принаймні так виглядає на тлі підтримки державою корпорації “Біофарма”. Вони збираються виробляти з конвалесцентної плазми гіперімунний глобулін. І для цього їм знадобиться конвалесцентна плазма.
(Наступного дня після інтерв’ю міністр охорони здоров'я Максим Степанов повідомив, що МОЗ розпочинає експериментальний проєкт - збір гіперімунної плазми саме для виготовлення з неї імуноглобуліну, а не для безпосереднього переливання - LB.ua).
А гіперімунний глобулін буде ефективним проти ковіду?
Гіперімунний імуноглобулін - це антитіла, специфічні саме до антигенів SARS-COV-2. Якщо ми беремо плазму крові людини, яка перехворіла, то в ній є різноманітні антитіла, в тому числі якийсь відсоток специфічних до цього вірусу. Гіперімунний глобулін уже почали виробляти у світі, зараз тривають клінічні дослідження. Але я маю величезні сумніви в ефективності цього препарату - виходячи з відсотності ролі гуморального імунітету в противірусному імунітеті. Як я вже казав, антитіла, навіть дуже специфічні, всередину клітини не потраплять і не розпізнають, можливо, інфіковану клітину. А імуноглобуліни G навіть не проникають у тканину легень. Тим часом вірус SARS-COV-2 локалізується саме в альвеолярних клітинах. Імуноглобулінів G там немає.
А якою тоді може бути ефективність неспецифічних імуноглобулінів при ковіді? Я знаю, що деякі лікарі призначають їх ковідним пацієнтам. І президент “Біофарми” заявив, що перший етап клінічних досліджень цього препарату - “Біовену” - показав його ефективність.
Результатів цього дослідження ніхто не бачив, але ми дуже чекаємо, коли вони з’являться на сайті Державного експертного центру.
Щодо ефективності - це просто імуноглобуліни якихось людей. Це імуноглобуліни класу G, які, знову ж таки, в слизову і в тканину легень не проникають. Тож…
Але в нас доказова медицина. У багатьох країнах світу тривають дослідження ефективності аналогічних препаратів при ковіді. І в Україні тривають дослідження ще двох препаратів на імуноглобуліні, американського виробництва і, здається, польського. Поки що немає публікацій, що доводять ефективність неспецифічних імуноглобулінів при ковіді-19.
Теоретично вони можуть бути ефективними за рахунок блокування активності власної імунної системи.
Тобто гіперпотужну неспецифічну відповідь імунної системи, так званий цитокіновий шторм, імовірно, може придушити певна кількість якихось імуноглобулінів людини. Це можливо. При деяких аутоімунних захворюваннях це працює.

За цією логікою, препарати, які стимулюють імунітет, навпаки, дуже небезпечні при ковіді?
Дуже небезпечні. На щастя, ще ніхто не додумався їх призначати.
На жаль, призначають.
Призначають? О, прекрасно. З іншого боку, всі ці препарати такі імуностимулятори, як я балерина. Їхня ефективність під величезним питанням. Тож, можливо, шкоди від них не буде, як і користі.
Але, в принципі, стимулювати імунітет під час активної імунної відповіді на якийсь вірус - це дуже небезпечно. Іде війна, а ми її ще розпалюємо.
Я бачу, що всім ще призначають профілактично вітамін С. Після всіх спростувань його користі для імунітету.
Вітамін С бере участь в утворенні колагену, це добре для тканин. А зла від нього не буде, бо він водорозчинний (тобто не буде гіпервітамінозу - LB.ua).
Щодо коронавірусу - при важких станах може бути ефективним введення вітаміну С в ударних кількостях внутрішньовенно. А таблеточки ніяк не вплинуть.
Все ж таки SARS-COV-2 - це щось абсолютно неймовірне, раніше небачене, чи просто ще один новий вірус?
Ще один новий вірус, небезпека якого в його слабкості, низькій патогенності.
Тому що багато безсимптомних?
Так. Якби він викликав у 90% хворих помітні симптоми, було б значно легше.
А у випадку з SARS-COV-2 більшість людей навіть не розуміють, що вони захворіли, оскільки нормально себе почувають. Може, нежить якийсь, може, температура трохи піднялася, але людина навіть не поміряла, просто лягла спати, а вранці пішла на роботу - і все нормально.
Тобто саме слабкість інфекції робить з неї такого небезпечного ворога.
Але ті, хто хворів, розповідають, що це було дуже важко. Важко, довго, виснажливо.
Тому що ті, хто легко перехворів, узагалі не називали це хворобою. “Якось я не так сьогодні почуваюся”. І все. ПЛР не здавав, у фейсбуці не писав, бо немає ніякої новини в тому, що ти один день не дуже добре почувався. Більшість тих, хто хворів безсимптомно, не здавали ніяких тестів і не знають, що перехворіли. Але вірус передали, безумовно.
Тобто наразі вже точно відомо, що безсимптомні хворі виділяють вірус?
Звичайно.
Але не так інтенсивно, як ті, хто кашляє?
Однозначно. Але ті, хто кашляє, все ж таки переважно сидять удома.









