Пожалуй, первое, с чем сталкиваются онкобольные после того, как узнают о болезни - страх. Можно ли сказать, что для того, чтобы победить рак, нужно в первую очередь победить свой страх?
Когда я впервые поехала на международную конференцию, то поняла, что 70% онкопсихологов практикуют экзистенциальный подход, потому что нельзя быть в этой сфере и не задавать вопросы о жизни, смерти, смысле. Страх очень зависит от наших стереотипов. Для многих диагноз рак изначально звучит как приговор. Не так важно объяснить пациенту диагноз, как то, что это может лечиться. Может и не лечиться, конечно, но всегда можно пробовать лечить. Рак страшен потому, что это всегда неопределенность. Мне не очень нравится говорить «победа над раком». Получается, будто один боролся хорошо и победил, а другой - плохо и проиграл. Это ведь не очень честно.
Диагноз ставит перед фактом того, что мы смертны. Я не уверенна, что можно перебороть страх смерти и не бояться ее, но взаимоотношения с этим фактом можно построить.
О чем тогда, если не о победе, стоит говорить?
Об излечении. О жизни с раком. Победа над страхом для меня звучит как принятие ситуации, но с приходом рака твоя жизнь просто начинает выстраиваться иначе. Он становится частью твоей жизни.
Это как сказать себе «Да, у меня рак, и я буду с ним жить»?
Да. Но понятно ведь, нельзя сказать это себе и пойти спокойно жить. Болеть, бояться смерти, терять волосы, части тела и при этом ходить веселым – это неправильно. Нужно человеку дать время, чтобы это принять. Нужно постараться сказать себе “да, так сложилось, но я все равно здесь и я это я со всеми своими углами”. У пациентов часто возникает агрессия, и это, наверное, одна их самых отталкивающих эмоций. С другой стороны многих двигает вперед именно агрессия, а не принятие. Принятие – это одновременно и процесс, и система, в которую заключены не только близкие, но и медперсонал. Принять и смириться – грань, которая многих пугает. Принять - это не о смирении, не о том, что все закончилось. Это о том, что человек сейчас здесь, со мной.

Иногда врачи воспринимают плохой диагноз пациента как свой личный провал, ведь не просто признать, что больше ничем не можешь помочь. Чего еще боятся врачи?
Они пришли в сферу, где риски изначально весьма высоки, но принять это очень сложно. И очень многие об этом открыто говорят. Всегда наступает некий переломный момент для специалиста, когда ему приходится осознать, что его функция несколько изменилась. В медицине в принципе грань между осознанием того, что ты можешь помочь и того, что иногда сделать ничего невозможно, весьма тонкая.
Почему слова рак так боятся?
Это удивительно. Я исследовала ассоциации, которые у разных категорий возникают при слове «рак». У простых людей оно ассоциируется со смертью. Именно с такой мыслью, в случае заболевания, впервые и придет человек в больницу. Правда бывает и так, что когда человек вылечивается, то может оказаться, что он и не знал о том, что у него был рак. В это же время диагноз не скрывают, в случае, если именно рак стал причиной смерти человека. Потому очень важно говорить о выживаемости. Люди просто должны знать, что излечиться тоже можно.
Часто бывает так, что родные, да и сами врачи, не говорят с пациентами об их болезни, а иногда и вовсе не сообщают им диагноз. Можно ли описать, что чувствует человек, от которого скрывают, что он болен раком?
Возможно это очень субъективно, но от пациентов я чувствую животный страх. Часто они экзальтированны, случаются депрессивные состояния. Реакции очень разные, но одно можно сказать точно – осознание того, что это происходит с тобой, приходит не сразу. Сейчас врачи чаще все же говорят диагноз, но не очерчивают прогноз. Согласно моим исследованиям, слово «рак» нельзя использовать. «Онкология» воспринимается лучше, «рака» и «злокачественной опухоли» боятся. Самое общее для всех пациентов то, что их оставляют одних. Умирать страшно, а человека оставляют одного, поговорить совсем не с кем: семья улыбается, врачам о прогнозах говорить запрещают.

Когда ты говоришь, что врачам «запрещают говорить», ты имеешь в виду конкретный словесный запрет от кого-то или скорее самозапрет?
Как правило, это работает так: семья просит не говорить о диагнозе заболевшему родственнику, поскольку не знает, что дальше делать, а врач принимает решение не сообщать диагноз, даже если он умеет и настроен это делать. Вообще врачи говорят, что всегда легче работать с пациентом, который знает свой диагноз: не нужно изворачиваться, легче сотрудничать. С детьми бывает так, что папа, например, знает о диагнозе ребенка, но ни ему, ни маме не говорит.
Нужно ли ребенку сообщать о его диагнозе?
От пациентов часто можно услышать их четкий медицинский диагноз, который и я не всегда могу произнести. У детей, как минимум, есть интернет. Иногда родители считают, что ребенок все равно ничего не поймет, но ребенок видит и чувствует, что его жизнь изменилась, что с родителями что-то происходит. В случае молчания окружающих, ребенок начинает заполнять неизвестность самостоятельно. И это не всегда хорошо. Ребенок обычно показывает, что ему важно знать о происходящем. Он должен понимать, что с ним происходит в той мере, в которой готов это воспринять. Пациент имеет право знать, но имеет право и не знать. Не очень гуманно заставлять человека воспринимать больше, чем он сейчас готов. Но знать, что есть возможность обсудить происходящее, что есть люди, с которыми можно поговорить, нужно всем пациентам, независимо от возраста.
Мы смотрели с тобой «Оскара и розовую даму» на сцене ивано-франковского театра (благотворительный спектакль по роману Эриха Шмитта о маленьком мальчике с неизлечимой болезнью с Ирмой Витовской в главной роли). В одной из сцен Оскар обиделся на своих родителей за то, что те не говорили с ним о его диагнозе потому, что думали, будто он не понимает, что с ним происходит. Тогда ты сказала мне, что эта сцена очень жизненная, что все именно так и выглядит.
В тот момент, когда Оскар лежал спиной к зрителю, возле него сидела мама, а у кровати стоял папа, и они молчали, я начала плакать. Потому, что это была сцена о трех абсолютных одиночествах.

В своей работе ты общаешься с семьями?
Обязательно. Но именно общаюсь. Терапию я не делаю, ведь нельзя, чтобы с членами семьи и с больным работал один психолог. Я изредка могу посадить родных рядом, чтобы они сами поговорили о случившемся. Близким тоже очень нужно знать, что они важны. Потому что все в их семье начало крутиться вокруг одного человека.
Почему они не говорят с близким о его болезни?
Страшно им. Они спрашивают себя: «Как он с этой информацией будет жить? Справится или не справится? А я как справлюсь вообще? А вдруг откажется от лечения?» Самое важное в «Оскаре» даже не то, что родители не отпускают ребенка, а то, что из-за того, что они живут в несуществующем будущем, у них, по сути, и настоящего нет. Тогда получается так: «Я умираю, а ты не со мной, ты черт знает чем занимаешься!».
Кто должен сообщать о диагнозе пациенту?
Я совершенно точно уверенна, что врач.
Какая роль психолога в этом?
Свою лекцию на международном форуме паллиативной помощи в Ивано-Франковске я назвала «Informing bad news», что перевели как «Информирование о плохих новостях», но мне не нравится слово «информирование». Информирование – это сказать человеку «у вас рак» и уйти, а сообщение – это, в первую очередь, коммуникация. Только вот медиков особо не учат эффективной коммуникации. Когда врачи говорят мне: «Я боюсь сказать пациенту о диагнозе, потому что он пойдет и совершит суицид», я отвечаю: «Если вы скажете ему “Добрый день, у вас рак, до свидания”, то, скорее всего, так и случится». Человеку важно понимать, что для него что-то будут делать. Даже если лечение не имеет никакого результата, качество жизни можно и нужно улучшать в любых условиях. Психолог может обсуждать диагноз с врачом и, по необходимости, подсказать, как лучше сообщить диагноз. В идеале психолог просто должен быть где-то, но не вмешиваться в процесс сообщения. Попросить психолога сообщить диагноз пациенту – то же самое, что попросить врача провести пациенту психотерапию.

Как ты понимаешь, что пациентам важно обсуждать свое состояние?
Впервые такой вывод я сделала после общения с медсестрами, ведь именно они проводят больше всего времени с пациентами. Медсестры всегда скажут вам, что их просто заваливают вопросами, с ними говорят без умолку, а они не обучены тому, как отвечать на эти вопросы. Конечно, установление контакта между психологом и пациентом – процесс длительный: первая встреча всегда ознакомительная, изначально тебя считают частью системы, затем пациент разбирается с конфиденциальностью, проверяет, насколько тебе можно доверять, зачем ты ему нужен. К тому же, непросто работать, если всю жизнь человек считал, что психолог - это полная глупость. Бывает, что все сводится к просьбе «рассказать что-нибудь».
И что ты в таком случае отвечаешь?
Тогда я объясняю, что это немного не о том. Но бывает, с пациентом действительно нужно просто помолчать. В таком случае важно исключить депрессивное состояние.
Молчание - очень сакральная часть психотерапии.
Как исключить патологию, если человек молчит?
Так, чтобы человек совсем молчал, бывает очень редко. Чаще замолкаю дети, и делают они это в знак протеста. Но есть четкие показатели, по которым измеряют депрессивные настроения. В Армении диагноз ставят психиатры, я могу только догадываться о его наличии. Тут важно понимать границы, потому, что если я начну делать чужую работу, я буду плохо делать свою.
Если у тебя есть предположения, что у человека есть психиатрический диагноз, можешь ли ты направить его к специалисту?
Это всегда сложно, потому что все еще работает стигма «я не сумасшедший». Люди легче воспринимают неврологов, чем психиатров. Самое распространённое расстройство среди пациентов 50-60 лет, которые больны раком, - тревожное. Но они всю жизнь думали, что не спать, бороться с приступами паники – это нормально, что это просто некая «особенность организма». Они и не предполагают, что это можно скорректировать. Болезнь же усиливает симптомы, и контролировать себя становится сложнее.
Я даю понять пациенту, что поскольку больница – не самое приятное место, здесь всегда есть я и ко мне можно обратиться. Если в частной практике человек приходит с запросом, и мы фактически составляем контракт, по которому работаем вместе над одной целью, работа с пациентом часто является поддерживающей терапией. Психолог не лезет к человеку менять его установки, работать с детскими травмами, перед ним находится человек со своим ресурсом, который все эти, допустим, 50 лет как-то жил и справлялся со своими проблемами. Я очень люблю спрашивать: «Как вы преодолевали свои сложности раньше? Что делали? Что вам помогало?» Это очень поддерживает, помогает найти связь со своим утерянным я.
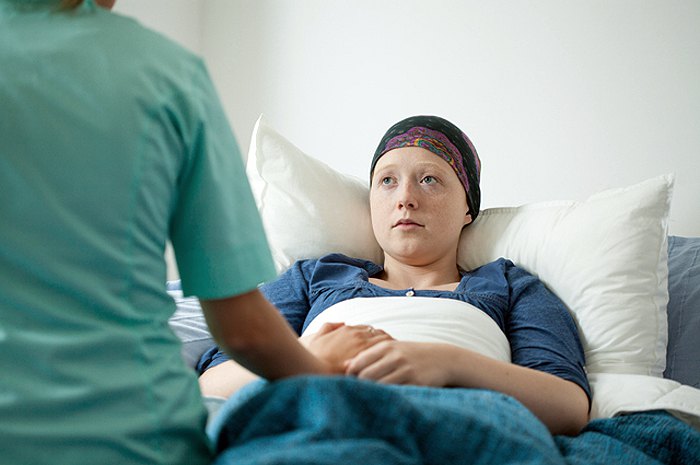
Диагноз способен прервать чувство самоопределения. Пациент, помимо того, что лишается основной деятельности, теряет свою роль в отношениях - становится не любимой мамой, а любимой мамой, о которой нужно заботиться, которую все время нужно утешать. А еще пациенты в прямом смысле слова теряют свою часть. В нашей стране сексуальность - табуированная тема, особенно, если мы говорим о женщине, у которой есть дети. «Подумаешь, отрезали грудь. У тебя уже дети взрослые. Главное, что выжила», - говорят ей. Что значит, «подумаешь»? Это ведь ее грудь. У нее отняли ее тело. И это нужно пережить. А еще нужно научиться жить без волос. Иногда я говорю женщине: «Давай поговорим о смысле, давай разберемся», а потом думаю: «Господи, она переживает, что у нее теперь волос нет, ну какой смысл может быть? У нее же лицо изменилось, она смотрит в зеркало и себя не узнает, ей бы путь к себе отыскать».
Переживание потери
Когда человек теряет часть тела, как это влияет на его Я?
Для того, чтобы привыкнуть к себе новому, в среднем нужно два года. Другое дело, что не у всех пациентов есть этот время. Людям приходится учиться жить с новым телом, немного в другой реальности. Получается, что человек теряет не только все свое состояние, а еще и функциональность, он больше не может делать элементарные вещи - например, выйти на улицу. Несмотря на произошедшее, ему приходится искать ответ на вопрос: «Что же все-таки во мне остается?».
Есть ли какой-то способ подготовить человека к потере органа?
Это нужно обязательно обсуждать заранее. Но вопрос в том, как это делают. Предупреждение об изменениях в теле не гарантирует того, что человек адекватно это воспримет, но он по крайней мере начнет свой путь к тому, что у него будет другое тело. Я вела группу поддержки для женщин, на которой многие в первый раз признались: «Муж до сих не видел мою грудь, я закрываю ее», при этом параллельно успокаивали себя: «Ничего-ничего, я уже вырастила ребенка, не страшно». Стоит задать себе вопрос: «А разве моя женственность - это только моя грудь? Как я еще могу почувствовать себя женщиной?» Не стоит обесценивать свою потерю, но надо дать человеку ее оплакать.
Любому человеку, который заболел, сложно воспринимать тот факт, что он перестает быть самостоятельным. Какая роль самостоятельности в болезни?
Очень часто, когда близкие хотят помочь, они начинают все делать за больного, только чтобы максимально не тревожить его. Но ведь человек чувствует себя человеком еще и тогда, когда дает, а не только получает. Именно потому детям, например, так важно общаться, играть, учиться новому - для них это вещи, которые придают смысл. Именно потому, больной маме хочется узнавать о проблемах ее детей и иметь возможность дать им совет. Я часто спрашиваю пациентов о том, что их вдохновляет, что они любят. Возможно, нельзя реализовать это полностью, но ведь можно найти способы делать это частично. Если у пациента есть серьезное заболевание, это значит, что его жизнь изменилась. И если он не может делать то, что делал раньше, это не значит, что он не может делать вообще ничего.

Что отвечать на вопрос пациента о том, сколько ему осталось жить?
Мы рассуждаем на эту тему вместе с клиентами, мы думаем о том, что будет после их ухода. Рак - непредсказуем и опасен смертью. Рак – это болезнь, при которой выживают те, у кого почти не было шансов, а умирают те, у кого шансы были высоки. По сути, я работаю с неопределенностью. Психолог не вправе говорить об оставшемся времени.
Бывает ли так, что присутствие психолога вызывает у пациента агрессию, мол, ты никогда не испытывала подобное, а потому все равно не понимаешь, что со мной происходит?
Единственное, что можно сделать в таком случае – это согласиться с пациентом, потому что мы действительно не знаем, что он чувствует. Но стоит дать ему понять, что у нас есть способности и знания не для того, чтобы понимать, а для того, чтобы помогать. Со стороны пациентов я не чувствовала агрессию возможно потому, что я никогда не говорю «я понимаю». Я могу представить, предположить, но не понять. Психолог может спровоцировать агрессию своим поведением. Но иногда агрессия - необходимая часть контакта. С нашими психологами чаще происходит другое: из-за того, что в онкологии грани размыты, они неофициально становятся соцработниками. Бывает и так, что пациенты расспрашивают личные вещи: «Где работаешь еще? Замужем ли? Как твои родители?». С одной стороны, неискренность портит контакт, с другой стороны, слишком личные отношения тоже опасны.
Есть еще какие-то вещи, которые лучше не говорить пациенту?
Лучше не говорить, как ему лучше. В онкологии в принципе нет ничего однозначного. Внешний вид тоже в некоторой мере важен. Я, например, долго думала, стоит ли мне красить волосы.
Боялась лишний раз привлечь к себе внимание?
В онкологии это немного другое. Мне важно хоть чуть-чуть быть в одной ситуации с пациентом. Неправильно приходить разодетой и на каблуках к человеку, который проходит блок химии. Хотя конечно, первоочередное в моей работе - намерение. Нужно четко понимать, как ты хочешь помочь. Это передается пациенту.

Жизнь после рака
Как в Армении устроена помощь тем, кто излечился от рака?
У нас ее нет, к сожалению. Есть отдельные маленькие программы, но они не централизованы. В прошлом году я была в детской больнице в Гарварде и увидела, что на встречу с психологом пришло человек пять. У меня это вызвало недоумение – такая большая больница и так мало детей на консультации. Но психолог сказал мне: «Пусть их мало, но им действительно это нужно». Тогда я впервые поняла, что американские дети способны описывать свои чувства так, как ни один взрослый этого не сделает, они привыкли рефлексировать, познавать себя. От очень многих своих пациентов групповой терапии я слышала: «Мне было очень страшно, но я пришел, увидел, что я не один такой». Ключевое в такой работе – «не один». В Ереване взрослые часто не выходят из палат, просто, чтобы не видеть детей, которые лежат в этом же отделении. Я пытаюсь их к этому подтолкнуть. Потому что так, как дети любят жизнь, ни один взрослый не может. Дети - очень хороший урок для взрослых.
Бывает так, что человек настолько не верил в то, что выживет, что он заканчивает все свои дела, распродает бизнес, прощается со своим будущим, а потом выздоравливает. Это становится для него двойным ударом. Можно ли научиться или научить не боятся жить после рака?
Страх жизни – обратная сторона страха смерти. Когда мы боимся смерти, мы боимся жизни, и наоборот. Возвращаться к жизни после рака непросто, потому что она становится другой. У нас с тобой тоже может быть рак, но мы об этом не часто задумываемся. Человек, который уже однажды болел, боится, что рак вернется. Ни я, ни кто-либо другой не может давать человеку надежду. Мы всегда можем дать альтернативу, и то не прямо. Человек приносить психологу столько, сколько в силах принести, а потому я не могу сказать ему, полному надежд, «знаете, может вы все-таки умрете?». Обычно рано или поздно пациент проговаривает возможные варианты развития событий, и вот тогда важно допустить альтернативу.
Возможно, готовность к любому развитию событий в том числе зависит от того, насколько адекватно и последовательно врач объясняет, что дальше будет происходить с пациентом, как он себя может чувствовать и какие осложнения могут быть?
Это очень-очень важно. Информированное согласие – не просто красивые слова. Человек, когда покупает машину, задает больше вопросов, чем когда оказывается у врача. Потому, что врач оперирует терминологией, а пациент чувствует себя идиотом. К тому же эмоциональное состояние пациента позволяет ему воспринимать всего 20-30% озвученной информации. Пациенты с первого раза не все понимают и запоминают, потому врачам не стоит на это злиться. Взрослым важно говорить о течении лечения. Говорить ли об этом подросткам - спорный вопрос, ведь у них могут возникнуть те симптомы, которых могло не быть. Но я думаю, что это связано не так с возрастом, как с впечатлительностью и самонастроем. Грань эта весьма тонкая, но важно объяснить, какие от лекарства будут побочки. Часто бывает, что после первого курса химии у пациента не возникает побочных эффектов, тогда он думает «Я думал, что будет плохо, а мне вот так хорошо», но я-то понимаю, что он пойдет и его “накроют” симптомы, к которым он не готов. Подготовка к возможному развитию событий - именно та часть, в которой сотрудничают психологи и врачи. В медицине конфиденциальность работает по-другому: я предупреждаю пациента, что его личная история всегда будет оставаться между нами, но то, что связано с лечением, я буду обсуждать с врачом.

Очевидно, что каждому человеку нужно разное время для того, чтобы пережить потерю близкого - перегоревать. Но есть ли маячки, которые указывают на то, что горевание затянулось и превратилось в проблему?
Часто психологи говорят о том, что года после смерти достаточно для ее осознания, поскольку это цикл, который проживаешь без близкого: его день рождения, свой день рождения, Новый год, день смерти, приход весны. Если спустя несколько лет при упоминании умершего человек начинает рыдать – это тревожный знак. Когда в комнате умершего после его смерти все остается на своих местах – получается, будто человек живет не своей жизнью, а жизнью умершего. Считается, что в первые 40 дней после смерти близкого почти любое поведение (даже то, которое в принципе считается психотическим) - норма, поскольку это реакция на травму.
Есть и симптомы продленного горевания: острые реакции, слезы, бессонницы, невозможность функционировать, невозможность заботиться о себе и близких. Хуже не пережитого горя бывает только новое, которое накладывается на не пережитое старое.
Еще мы часто говорим о преждевременном горевании: когда человек еще жив, но к нему относятся так, будто его уже нет.
Иногда это случается из самых лучших побуждений – с ним не советуются, не приходят со своими проблемами, не говорят о диагнозе. Нужно помнить, что умирающий пациент – это живущий человек.
Что тебе вызывает в тебе чувство удовлетворения от работы с пациентом?
Это моменты искренности, открытости, которых в обычной жизни почти не бывает. Это моменты счастья и близости. Как бы там ни было, встреча с психологом – это все равно встреча двух людей. Все, что происходит в психотерапии, на мой взгляд, на 60% зависит от моих взаимоотношений с пациентом. Мне нравится просто видеть, насколько красив может быть человек. Иногда от его красоты дух захватывает.

Не нарушают ли твои личные границы такие близкие отношения с пациентами?
Нет. Если изначально очень хорошо проставляешь границы, то этого не случится. Но страшно, слететь можно всегда. Для того, чтобы этого не случилось, есть супервизии.
Можно ли признаваться пациенту в том, что между ним и тобой нарушились границы?
Это вопрос парадигмы и ответ на него зависит ото того, какой психологической школе принадлежит специалист. Раньше пациента ложили на кушетку, чтобы его не видно и не слышно было. Теперь и в гуманизме, и в экзистенциализме, и в гештальт-терапии считается, что самое важное, что можно дать человеку - понимание того, что все мы люди. Психотерапевт часто становится важным и близким человеком, и когда он признается в том, что тоже не идеален, это говорит о том, что он тоже человек. Неискренность сразу считывается пациентом. Признаться в нарушении границ для меня нормально, если я понимаю, почему так произошло. Это не о том, что «мои проблемы мы уже решили, теперь давайте поговорим о ваших». Ответ на вопрос «зачем я работаю с этим человеком?» – ниточка, которая держит психолога и не дает свалиться в личные отношения с пациентом.
Ты работаешь психологом для онкобольных уже девять лет, что тебя держит в этой сфере?
С раком и смертью я столкнулась в своей семье – ушел отец. Так сложилось, что он меня подготовил к этому: у нас были очень искренние отношения, и мы могли прямо говорить о том, что с ним происходит. Все это время я постоянно думала: «А если бы так не было, если бы он был один? Это было бы так страшно!» Я хочу, чтобы человек имел возможность не быть один. Если быть одному – его выбор, то он имеет на него право. Но этот выбор у него должен быть.
Где граница между помощью и привязанностью в психологии?
Это вопрос вопросов для специалистов. С одной стороны если вживаться, то можно сгореть за год-три, а с другой – если ты перестаешь чувствовать пациента, это больше не сработает. Важно в первую очередь заботиться о самом себе. Для меня это супервизия, личная психотерапия. Меня часто спрашивают «Как сделать так, чтобы ничего не чувствовать, когда ребенок умирает?». Я не думаю, что это возможно и что это вообще нужно. Важно принять, что больно будет. Наша работа – в том числе о легализации реакции. Горе, злость и агрессия не всегда легальны, но когда мы показываем, что они случаются, мы позволяем себе их чувствовать. К тому же я уверенна, что всегда есть люди, которые способны нам помочь, просто их нужно увидеть.
Чему твои пациенты научили тебя?
Одна из моих пациенток скончалась, когда ей было 21. В онкологии не так часто бывает глубинная психотерапия, но у нас с ней была. Теперь мне кажется, что на 60% это была моя личная психотерапия, исходя их того, какие смыслы она мне передала. Она была уникальна, очень хорошо понимала, что с ней происходит, но при этом у нее была такая надежда! Это не было о самообмане, это было о вере в жизнь. Она была фантастически светлым человеком и научила меня нести свет даже в тяжелой ситуации. У еще меня был пациент, который отказывался от любого контакта и все время молчал. Я приходила к нему посидеть рядом (молча сидеть рядом с тем, кто видеть тебя не хочет – то еще испытание). Сначала он начал улыбаться, потом перешел на ты, а потом постепенно мы начали работать. Пациенты научили меня тому, что самое важное - просто быть рядом.
















