
В 2013 году произошли основные изменения в законодательстве, призванные облегчить доступ к наркотическим обезболивающим для тяжелобольных пациентов. Какие нововведение предусмотрены?
В 2013 году было утверждено постановление Кабмина № 333. Именно оно регламентирует сегодня работу с сильнодействующими препаратами в стране. Все контролирующие органы наконец-то ушли от абсолютно архаических норм, которые не давали возможности медикам нормально работать. До 2013 года сильнодействующие обезболивающие препараты назначала комиссия. Раньше рецепт выписывался максимум на три дня, теперь пациент может получить запас препаратов на 10-15 дней. Также убрали нормы по сбору пустых ампул или блистеров, что абсолютно никак не влияет на наркополитику и наркопотребление. В период с 2013 по 2015 год половина медиков страны назначали препараты по новым правилам - по постановлению Кабмина, а половина продолжали пользовалась старым приказом №11, ссылаясь на то, что пока не будет дополнительного приказа Минздрава, выполнять приказ Кабмина они не будут. В 2015 году Минздрав изменил свой локальный приказ: вместо 11-го вступил в силу 434-й. С того времени мы и начали делать семинары для медиков, учить их назначению, пытаться изменить практику. Потому что, кроме нормативных изменений, надо было менять само отношение к оценке боли, к пациенту, побороть очень много мифов, которые связаны с назначением опиоидных анальгетиков.
О каких мифах речь?
Нужно было побороть миф медиков о том, что наркотики - это крайнее, шаг в бездну и путь к смерти. Побороть страх самих пациентов, которые просят назначать что угодно, соглашаются терпеть боль, только бы не употреблять морфин. Бороться со страхом родственников пациентов, которые просят принимать «что-нибудь, только не наркотики» каждый раз, когда только они и могут обезболить. Бывает, что у пациента максимальная боль, а ему говорят: «Давайте сейчас попробуем еще анальгин с димедролом, а потом уже наркотик». При том, что по всем рекомендациям ВОЗ обезболить его должны были бы сразу сильнодействующим веществом.

В 2016-2017 году мы изучали, как изменился процент назначения опиоидных анальгетиков. По нашим данным, до 2013 года потребность в лечении хронической боли опиоидами удовлетворялась только на 5-10%. После нового постановления, массовых обучений, селекторных совещаний с Минздравом, разъяснений, региональных семинаров и встречей с медиками, общения с чиновниками и в первую очередь с семейным врачам, мы думали, что этот процент должен был ощутимо увеличиться. По результатам исследования назначать опиоидов стали больше, но дошли мы до 15% от потребности. К сожалению.
Почему до сих пор в сознании общества, наркотики для лечения боли - это страшно?
Боятся того, чего не знают. Как ни крути, но уровень знаний и работы с препаратами у медперсонала очень низкие. До сих пор в Украине курс по паллиативной помощи и лечению хронической боли не включен в обязательные на додипломном уровне.
Какие самые распространённые проблемы доступа к обезболивающему?
У нас было отдельное исследование в 2016 году по тому, как обезболивают пациентов в Украине. Мы задокументировали более 100 историй и разместили их в отчёте под названием «Неконтрольований біль-2016». Главная проблема – отказ в обезболивании. Они довольно странные и редко аргументируемы: «Я такое не выписываю», «У нас нет рецептурных бланков», «Мы вообще не можем/ не хотим/ не будем выписывать». Иногда проблема в незнании законодательства. Иногда это невозможность оценить боль: «Пациент не похож на такого, которому надо 10 таблеток морфина». Бывает и вмешательство третьей стороны: врач оценил боль, выписал правильный рецепт, а в аптеке пациенту сказали «Это вас убьёт, я вам такое не отпущу». Недавно я читала семинар для семейных врачей Донецкой области и хотела начать его с байки о том, как два года назад николаевские врачи рассказали мне, что рецептурные бланки хранятся у главврача, а для того, чтобы их взять, нужно писать просьбу о выдаче. Но одна из слушательниц сказала: «А мы тоже так делаем». Уже март 2018 года, а врачи до сих пор придумывают себе что-то.

Как сейчас должен выглядеть процесс обеспечения препаратом согласно законодательству и рекомендациям международных организаций?
В первую очередь, все должно происходить быстро. Если в выписке пациента написано «симптоматическое лечение» или «паллиативная помощь по месту проживания», то за обезболивающим следует идти к своему семейному врачу. Врач должен зафиксировать факт болевого синдрома в истории болезни и оценить его уровень по специальной шкале.
Далее он выписывает рецепт на розовом бланке, фиксирует его номер в истории болезни. При этом у врача должен быть запас бланков в кармане, а для их использования он не должен спрашивать разрешения ни у кого. Если речь о предусмотрительной амбулатории, то у них должны быть свои печати, чтобы пациенту не пришлось ехать за штампом учреждения несколько километров.
Если врач имеет дело с онкобольным пациентом, то к розовому бланку Ф-3 он должен выписать белый бланк Ф-1 и проконсультировать, в какой аптеке можно получить бесплатный препарат. Умный доктор должен выписать рецепт сразу дней на десять, понимая, что возможно терапию нужно будет усилить. Вместе с рецептом обязательно следует написать листок назначения с описанием графика приёма препарата. Через день-два после начала приёма врач обязательно должен связаться с пациентом или прийти к нему домой: оценить интенсивность боли, опросить пациента, чтобы исключить побочные реакции.
Если врач выписывает пациенту рецепт на максимально разрешенные 15 дней, то он обязательно должен поставить пометку «хронически больному», подпись и печать. Это позволяет фармацевту отпустить достаточное количество таблеток. Этот нюанс важен особенно для тех, кто едет за препаратом в район – одна ошибка в бланке, и придётся возвращаться за новым рецептом.

Может ли опиоидные анальгетики по выписанному рецепту покупать другой человек?
Если мы говорим о маломобильном пациенте, то в 333 постановлении есть пункт о том, что обезболивающее может купить родственник или опекун – любой человек, который ухаживает за пациентом. Это может быть даже сосед, никакой нотариальной доверенности на покупку не нужно – только паспорта пациента и покупателя. В 333 постановлении есть пример заявления, по которому покупку препарата доверяют другому человеку. Его подписывает главный врач или завамбулатории, и оно вклеивается в историю болезни. Покупателю также дадут информационный листок о том, что за любое использование препарата не по назначению (в случае продажи на черный рынок, не уничтожения остатков медикамента после смерти пациента) наступает криминальная ответственность. Если пациент или его родственник пришел в учреждение, в котором есть лицензия на оборот наркотических веществ и запас этих препаратов, то ему выпишут не рецепт, а листок-назначение. С ним он может получить препарат у старшей медицинской сестры. Сейчас семейные амбулатории стараются запасы не брать, хотя это хороший путь убрать из процесса аптеки, до которой пациенту ещё нужно доехать. Аптек с лицензией на наркотические препараты не много. Часто тем, кто живёт в селе, приходится ездить в район, а тем, кто в районе – в город за десятки километров.
Увеличилось ли количество амбулаторий с лицензией по сравнению с 2013 годом?
Критически больше их не стало, как не увеличилось и количество аптек с лицензией, к сожалению. Сейчас в процессе получения обезболивания основные проблемы возникают именно на этапе получения препарата. Аптеки в принципе не хотят брать лицензию на продажу наркотических средств, считают, что это не выгодно. Они боятся проверок со стороны Держликслужбы, а также верят в мифы о проверках Нацполицией.

Проверяют ли правоохранительные органы аптеки?
Вот уже третий год Нацполиции запрещено проводить подобные проверки. В данный момент между МВД, Держликслужбой и Минздравом идёт диалог о внесении изменений в 216 приказ МВД Украины, который регулирует вопрос сохранности наркотических средств. Сейчас закон предусматривает определённую толщину стен, двери. Было бы хорошо эти нормы упростить – предусмотреть, что для хранения веществ в малых объемах достаточно сейфа, а для амбулатории с 10-ти таблетками в блистере даже и сейф специальный не нужен. Да, это ещё упростило бы получение лицензии, но и без этого все возможности для лицензирования есть и сейчас. Никто через день на проверки в аптеку не ходит. Держликслужба о визите сообщает минимум за десять дней – так что при желании к проверке даже подготовиться можно. Только вот желания особого нет.
Сейчас в принципе закон позволяет пациенту жить без боли независимо от диагноза, возраста и места проживания, только вот людям всё ещё продолжает быть больно. Почему?
Нет желания это изменить. Время от времени мы пытаемся Минздрав призвать контролировать учреждения, которым они дают лицензии на медицинскую практику, в случае, если приходят жалобы о неоказании медицинской помощи.
Нам ни разу не удалось осудить ни одного доктора, который отказал в обезболивании, хотя с точки зрения прав человека принуждение терпеть боль – это пытка. Да, Минздрав не судит, но ведь он мог бы хотя бы принудительно отправить доктора на образовательные курсы, понизить категорию, провести зачёт по курсу лечения хронической боли для всех медиков учреждения. Ну хоть как-нибудь отреагировать. Но пока ничего мы не добились.

Были ли попытки судить медперсонал за отказ в обезболивании?
Раньше были, но безуспешные. Чаще всего происходит так: умер пациент - нет заявителя, нет причины разбирательства. Если заявление подаётся при жизни пациента, то собирается комиссия, созданная из работников медучреждения, в которое пациент и обращался за помощью. Комиссия говорит, что врач сделал всё правильно. На этом все заканчивается.
«Детей не обезболивают ничем»
Изменилась ли за последние пять лет линейка зарегистрированных препаратов, которые используются для лечения болевого синдрома?
До 2013 года в Украине были только инъекционные формы обезболивающего, а укол могли делать только медработники. Это приводило к тому, что пациент вообще ничего никогда не получал или получал абсолютно хаотично. Принципов ВОЗа, в которых говорится, что пациент должен быть обезболен каждые четыре часа, никто не придерживался. Основной успех законодательных изменений связан с регистрацией и появлением в сети аптек таблетированного морфина.
Последние изменения произошли в июне 2017 года: в стране зарегистрировали сиропную форму морфина. Чаще всего он назначается детям, но также хорошо применима и для взрослых – его легко пить, он приятный на вкус. В 2017 году за деньги бюджета 2016 года Минздрав в рамках программы детской онкологии закупил 300 флаконов морфина в сиропе. Именно такую потребность передали детские больницы. Сейчас проблема иная - нет широкой практики его употребления, не происходит назначения.
Где закупленные сиропы сейчас?
Сейчас по заявкам идет рассылка препарата. Препарат разойдётся. Другое дело, что заказывали их по 1-2 флакона на область. Больше всех попросила Ровенская область. Мы со своей стороны пытались объяснить медикам, что стоит пользоваться этой возможностью, учиться работать с препаратом. Но основными потребителями сиропного морфина должны стать пациенты, которые находятся дома. Потому нам хочется увидеть, что его будут назначать, что он будет в аптечной сети. Пока есть немного врачей, которые готовы выписать сироп, но аптеки препарат не получили.
Куда же обращаться тем, кому этот препарат нужен?
Аптека должна его заказать у производителя или дистрибьютора, который представляет препарат в стране. Для этого она должна знать, что появился пациент с назначением. Пока ни одного такого случая не было.

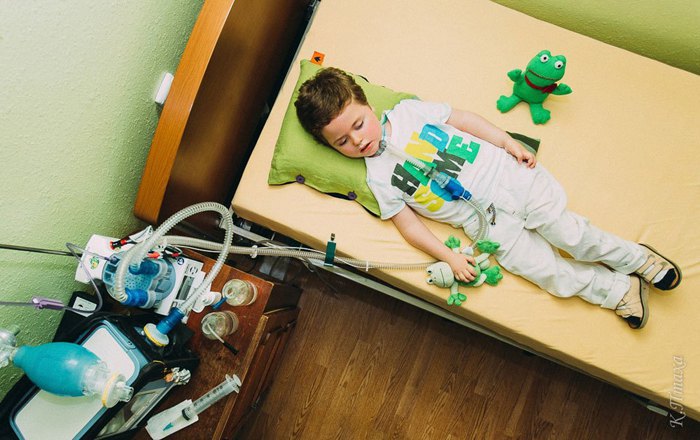
Чем сейчас в основном обезболивают детей?
В стационаре инъекционными формами. Медперсонал говорит, что таблетки и сиропы в стационаре не очень применимы, поскольку у детей и так стоят катетеры, через которые можно вводить препарат. Дома детей не обезболивают ничем. По инструкции украинский таблетированный морфин двух производителей показан детям с 2-3 лет. К тому же если для взрослых дозировка препарата универсальна, то ребёнку сначала нужно её подобрать по массе тела.
Значит, детям по-прежнему не больно и их ничем не обезболивают?
Ничем. В наших задокументированных историях мы задавали вопросы родителям о том, принимали ли их дети нелегальный на тот момент морфин в сиропе, и многие из них говорили, что других вариантов у них не было.
Можно ли сказать, сколько людей требует обезболивания? Каким образом рассчитывается эта потребность?
С 2015 года в 494 приказе есть утвержденная Минздравом формула расчета потребности пациентов в опиоидных анальгетиках. Поскольку пациенты с хроническим болевым синдромом должны получать обезболивающее бесплатно, то ежегодно необходимо просчитывать и подавать потребность в количестве препаратов. Если сравнить утверждённую формулу подсчёта с тем, какие данные реально подаются, то оказывается, что медики рассчитывать потребность не умеют. В ходе реформы мы должны будем планировать свои бюджеты, а потому важно, чтобы потребность реально просчитывалась. Неумение закладывать правильные ресурсы в бюджет приведет к тому, что пациенты будут лишены элементарных препаратов. Уже сейчас они вынуждены покупать медикаменты или за свои деньги, или при назначении им говорят что-то вроде «мы бы вам и назначили, но денег в бюджете нет».
Планирование количества препаратов начинается с главного врача, а с менеджерскими качествами у них не всегда хорошо.
Да, первоначальные данные аккумулирует главврач. Затем он передает их в облздрав. Облздрав передает общую смету по всем учреждениям в Минздрав и Держликслужбу. Также данные от стран подаются в Международный комитет по контролю за наркотиками, который каждый год утверждает квоту для Украины. За использование всех контролируемых веществ мы отчитываемся.
Если у врача есть стереотипы по поводу лечения болевого синдрома опиоидными анальгетиками, то как он может посчитать потребность в наркотических препаратах?
Для этого и существуют протоколы подсчёта потребности, стандартизация предоставления медпомощи. Личное отношение доктора к препарату не должно влиять на исполнение конкретных рекомендаций ВОЗ.
С другой стороны, если в Украине о хронической боли говорят хотя бы в контексте паллиативной помощи, то в Европе и США это воспринимается максимально широко. В Украине же невозможно представить ситуацию, когда пациент, например, с болью в спине, получит рецепт на опиоидный анальгетик.
Конечно. Опять таки, на всех наших семинарах мы говорим о том, что острую боль нельзя недолечивать, потому что она перерастет в хроническую. Почему такое внимание мы уделяем именно болевому синдрому? Потому что, это первый синдром, с которым сталкивается тяжело больной пациент.
Где медики, которым интересно разобраться в вопросах обезболивания, могут пройти курсы или получить дополнительную информацию?
Есть два тренинговых центра: медуниверситет в Ивано-Франковске и специализированный дом ребёнка №1 в Харькове. Тематическое усовершенствование для медсестёр проходит в Черкасском медколледже. В Киеве занятия проводит кафедра паллиативной помощи академии последипломного образования имени Шупика. Параллельно наш фонд «Відродження» вместе с фондом «Соборність» проводит тренинги по областям. У нас также есть юрист, который может проконсультировать медработников и пациентов, которые хотят написать жалобу. В Харькове работает правозащитник Андрей Роханский, который, кроме всего прочего, консультирует по современным назначениям. По вопросам лечения боли можно обращаться к двум докторам - Зое Максимовой из Киева, и Людмиле Андриишин из Ивано-Франковска.

Кому и куда должен жаловаться пациент, которому отказали в обезболивании или которого обезболили не достаточно?
Информация об этом, с шаблоном заявления, есть на сайте stoppains.org. Нужно подготовить выписку из медкарты, написать заявление на имя главврача, департамент здравоохранения, позвонить в Министерство, обратиться к правозащитникам, в офис уполномоченного по правам человека.
На самом деле пациенты не активны, жаловаться они не хотят. Хотя по статистике в 95% случаев проблема решается уже после заявления на имя главврача – персоналу нет смысла выносить проблему за пределы учреждения.















